L’importanza del vaccino anti-papillomavirus
di Carlo Alfaro
Il vaccino anti-papillomavirus al centro della campagna Ficc/Aimac/ Lab Adolescenza/SIMA
Per implementare la vaccinazione contro il Papilloma Virus Umano (Hpv) tra i giovani, è stata avviata la campagna nazionale di comunicazione Ho una Storia da Raccontare … Dillo Con Parole …. Nostre, realizzata dalla Fondazione Insieme Contro il Cancro (FICC), in collaborazione con AIMaC – Associazione Italiana Malati di Cancro, Laboratorio Adolescenza e Società Italiana di Medicina dell’Adolescenza SIMA.
La campagna, presentata ufficialmente con grande riscontro sulla stampa nazionale a Roma il 26 marzo in un convegno alla Camera dei Deputati, si basa sul principio della peer education, essendo stata interamente realizzata da due equipe di lavoro di studenti delle scuole superiori (Istituto Alberghiero Umberto di Pasca di Potenza e Liceo Classico Alessandro Manzoni di Milano) sotto il tutoraggio del giornalista-scrittore Maurizio Tucci, presidente di Laboratorio Adolescenza, che ha ideato il format, nonchè consigliere SIMA, e i medici della SIMA Gabriella Pozzobon, presidente, e Carlo Alfaro, consigliere.
I vaccini contro Hpv non contengono l’agente virale ma le cosiddette Vlp (Virus-like particles), particelle dell’involucro esterno che stimolano la risposta immunitaria ma sono prive del materiale genetico e, pertanto, non hanno la capacità di infettare le cellule.
In Italia sono disponibili tre tipi di vaccino:
- il bivalente (approvato nel 2007), che protegge dai tipi 16 e 18, in grado di causare le lesioni precancerose della cervice uterina, della vulva e della vagina e il 70 per cento dei tumori della cervice uterina;
- il quadrivalente (approvato nel 2006) che amplia la protezione anche contro i tipi 6 e 11, responsabili del 90% dei condilomi ano-genitali;
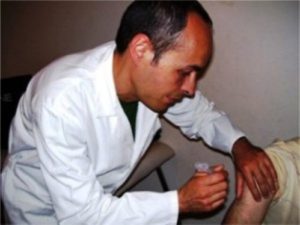
- il 9-valente (disponibile da febbraio 2017), che allarga la protezione anche ai tipi 31, 33, 45, 52 e 58, capaci di causare cervicocarcinoma. La somministrazione si effettua per via intramuscolare. In un primo tempo la vaccinazione era articolata in tre dosi somministrate nell’arco di sei mesi, mentre oggi è stato dimostrato fino a 14 anni due dosi a distanza di 6 mesi garantiscono una buona protezione, oltre questa età sono richieste tre dosi.
L’appello dell’Oms. La vaccinazione contro Hpv è considerata dall’Organizzazione Mondiale della Sanità la misura di sanità pubblica più efficace e decisiva contro il cancro del collo dell’utero, di cui nel 2018 sono stati diagnosticati in tutto il mondo 570.000 nuovi casi con oltre 310.000 morti.
L’Agenzia Internazionale per la Ricerca sul Cancro (Iarc) dell’Oms ha lanciato un appello in occasione del World Cancer Day del 4 febbraio 2019, definendo la vaccinazione per Hpv sicura, efficace e di importanza critica per eliminare il cervicocarcinoma, per cui bisogna favorirne l’accesso il più rapidamente possibile, specialmente nei Paesi più poveri, dove c’è un problema di costi troppo elevati (circa 180 euro a dose), mentre nei Paesi ricchi la minaccia viene dai movimenti no-vax.
L’Oms Europa ha parimenti ricordato che ogni anno nella Regione europea dell’Oms (53 Paesi) si registrano 69mila nuovi casi di cancro alla cervice uterina e 30 mila morti, una piaga che si potrebbe sconfiggere con una piena attuazione dei programmi di vaccinazione, ma nonostante progressi costanti come l’introduzione della vaccinazione in 37 Paesi membri con diversi programmi per le ragazze dai 9 ai 14 anni, le coperture in alcuni Paesi non superano il 20%. L’eliminazione del cancro cervicale resta in ogni caso un obiettivo primario dell’Oms Europa che per questo rinnovato a tutti i Paesi membri l’appello per intensificare gli sforzi per la vaccinazione.
Efficacia e sicurezza del vaccino. L’efficacia e la sicurezza dei vaccini contro Hpv sono ormai ampiamente comprovati, come conferma una revisione comparativa indipendente del gruppo Cochrane pubblicata a marzo 2018, che ha esaminato 26 studi condotti complessivamente su oltre 73.000 ragazze e donne. Con il nuovo vaccino 9-valente si calcola si arriverà a un’efficacia superiore al 90% nei confronti dei tumori del collo dell’utero e altri tipi di cancri HPV correlati, come quelli anale, della vulva e della vagina. L’efficacia del vaccino è dimostrata per circa 20 anni, ma ulteriori studi sono in corso per verificare se e quando vi sia un calo della copertura anticorpale e si crei la necessità di una eventuale dose di richiamo.
Coperture vaccinali in Italia. Il raggiungimento e il mantenimento nel tempo di un’adeguata copertura vaccinale sono fondamentali per l’efficacia di un programma di vaccinazione attivo, attraverso la creazione di un’immunità di gregge.
Negli USA, uno studio pubblicato su Pediatrics 2019 dall’Università di Cincinnati suggerisce che, dopo un decennio dall’introduzione del vaccino, esistono prove dell’esistenza di una immunità di gregge tra le giovani donne sessualmente attive tra i 13 e i 26 anni vaccinate. In Italia, la percentuale di copertura auspicata dal Ministero della Salute, pari al 95% delle coorti attivamente chiamate, è ben lungi dall’essere stata raggiunta, oltre a mostrare ampia diversità regionale.
I dati diffusi dal Ministero della Salute registrano coperture intorno al 70% nelle coorti di nascita dal 1997 al 2000, poi progressivamente diminuiti nelle coorti 2002 (65,4%) e 2003 (62,1%), per precipitare al 53% nella coorte 2004. La Fondazione Gimbe ha pubblicato un “Position Statement Gimbe” a luglio 2018 in cui mette in luce un inaccettabile paradosso riguardo ai vaccini anti-Hpv, emblematico esempio di gap tra ricerca scientifica e sanità pubblica, tale da realizzare un sotto-utilizzo di una prestazione dal value elevato: mentre le prove di efficacia definitive nel prevenire i tumori Hpv correlati si sono progressivamente consolidate e il monitoraggio degli eventi avversi hanno dimostrato un elevato profilo di sicurezza, la copertura vaccinale si è progressivamente ridotta, determinando sia un aumento della morbilità per le patologie Hpv-correlate, sia dei costi dell’assistenza.
Il modello danese. Anche in Danimarca la copertura vaccinale per Hpv tra le dodicenni era diminuita drasticamente dal 90% a meno del 40% fino al 2016. Le informazioni che circolavano sui media e sui social network avevano creato un grande allarmismo tra i genitori, mettendo in discussione la sicurezza del vaccino. Così nel 2017 è partita la campagna “Stop HPV, Stop Cervical Cancer”, per contribuire a rafforzare la fiducia nel vaccino e rimarcare che il rischio di contrarre il cancro alla cervice supera di gran lunga il rischio di eventi avversi del vaccino. Durante la campagna sono stati pubblicati articoli in merito su giornali e riviste di lifestyle in tutto il Paese ed è stata aperta una pagina Facebook per rispondere alle domande degli utenti e condividere le loro storie. In meno di nove mesi della campagna, il numero di vaccini è cresciuto e nel 2018 il doppio delle ragazze rispetto al 2016 ha avviato il programma di vaccinazione contro l’Hpv. Attraverso un gruppo avviato dall’OMS, la Danimarca sta condividendo le lezioni apprese su Hpv con paesi come Irlanda, Paesi Bassi e Austria.
Età a cui vaccinare. La campagna della Fondazione Insieme Contro il Cancro, basata su poster, slogan e video elaborati dagli studenti che, sul modello danese, saranno diffusi sui principali social media (Fb, Twitter, Youtube) e un sito web (www.hounastoriadaraccontare.it) dove gli utenti riporteranno le loro storie, dubbi, perplessità, esperienze, si rivolge soprattutto ai giovani che sono nella fascia di età cui il vaccino è principalmente diretto.
Il timing giusto della vaccinazione è oggetto di dubbio. L’efficacia del vaccino nel prevenire le lesioni precancerose correlate ai tipi in esso contenuti è del 90-100% nelle persone che non sono state ancora infettate, cosa che avviene precocemente dopo l’inizio dell’attività sessuale, mentre si riduce a circa il 50% dopo l’esposizione a uno dei ceppi contro cui è diretto, mentre resta la protezione nei confronti degli altri tipi presenti nel vaccino. Ecco perché, per garantire la massima efficacia della vaccinazione, l’Oms raccomanda che la condizione ideale è vaccinare prima dell’inizio dell’attività sessuale, momento critico per il contagio del virus: tecnicamente, tra i 9 e i 14 anni, per cui la maggior parte degli Stati ha scelto convenzionalmente il dodicesimo anno.
Dal momento che resta comunque la protezione per gli altri ceppi, la vaccinazione è in ogni caso approvata dall’Agenzia Europea dei Medicinale (EMA) in persone non vaccinate a 12 anni, che hanno già iniziato l’attività sessuale, fino a 26 anni.
Nel 2018, l’Advisory Committee on Immunization Practices della Food and Drug Administration nel testo The Clinician’s Vaccine Safety Resource Guide ha raccomandato che è comunque opportuno “recuperare” le ragazze dai 12 ai 26 anni e i maschi dai 13 ai 21 anni (estendendo l’età massima di vaccinazione ai 26 anni nei maschi omosessuali).
Un ampio studio pubblicato su The Lancet Child & Adolescent Health 2018 (condotto con il vaccino quadrivalente) sottolinea l’importanza di effettuare quanto prima questa vaccinazione nelle adolescenti, e di favorire un “recupero”, entro i 26 anni, mentre oltre serviranno ulteriori dati per comprovarne l’efficacia. La revisione del gruppo Cochrane a marzo 2018 ha trovato che esistono prove di elevata sicurezza che i vaccini Hpv proteggono dal precancro cervicale ragazze vaccinate tra i 15 ei 26 anni di età. A ottobre 2018, la U.S. Food and Drug Administration ha announciato che Gardasil 9 è stato approvato per l’uso nelle donne adulte fino ai 45 anni, anche in rapporto a un aumento nella prevalenza dell’Hpv nella fascia tra 35-44 anni.
A che età si vaccina in Italia. La vaccinazione è stata offerta gratuitamente e attivamente alle bambine nel 12esimo anno di vita (11 anni compiuti) in tutte le Regioni italiane dal 2007-2008. Secondo quanto previsto dal Piano Nazionale di Prevenzione Vaccinale (Pnpv) 2017-2019, la vaccinazione anti-Hpv – che non rientra tra quelle obbligatorie del “Decreto vaccini” – è offerta gratuitamente a maschi e femmine dagli 11 ai 12 anni di età.
La disponibilità di offerta attiva è tuttavia alquanto difforme sul territorio nazionale, come si legge sul sito del Ministero della Salute: «Alcune Regioni hanno esteso l’offerta attiva della vaccinazione a ragazze di altre fasce di età. Le Regioni Emilia-Romagna e Friuli Venezia Giulia offrono il vaccino anche agli individui, maschi e femmine, HIV positivi. Alcune Regioni hanno recentemente esteso la vaccinazione ai maschi nel dodicesimo anno di vita (Sicilia, Puglia); altre, come Liguria, Friuli Venezia Giulia e Veneto offrono il vaccino a partire dalla corte 2004.»
Chiarisce meglio il sito dedicato ai vaccini della Società Italiana di Igiene (SITI); VaccinarSì: «L’infezione da HPV viene facilmente acquisita e per questo motivo è importante somministrare il vaccino prima dell’inizio dell’attività sessuale, anche se la precedente attività sessuale non è una controindicazione alla vaccinazione. Attualmente in Italia il vaccino è raccomandato per tutte le ragazze nel corso del 12esimo anno di età (può essere somministrato a partire dai 9 anni), fino ai 45 anni. Nei maschi il vaccino, sul modello degli Stati Uniti, è raccomandato nel corso del 12°anno (a partire dai 9 anni) e fino a 21 anni. È raccomandato inoltre per alcuni gruppi a rischio che hanno già compiuto i 26 anni, quali soggetti con rapporti omosessuali o soggetti immunocompromessi (da infezione da HIV o per altre patologie o per assunzione di determinate classi di farmaci).»
(Foto by _Trus_Roden_Greenstone_Vrhel_Schiller_ Booy FP)
Articolo correlato:
Il medico pediatra e adolescentologo sorrentino Carlo Alfaro, classe 1963, è Dirigente Medico di Pediatria presso gli Ospedali Riuniti Stabiesi, componente della Consulta Sanità del Comune di Sorrento, Consigliere Nazionale della Società Italiana di Medicina dell’Adolescenza (SIMA) e Responsabile del Settore Medicina e Chirurgia dell’Associazione Scientificò-culturale SLAM Corsi e Formazione.
Per passione Carlo Alfaro è giornalista pubblicista, direttore artistico, organizzatore e presentatore di eventi culturali, attore di teatro e cinema, poeta pubblicato in antologie, autore di testi, animatore culturale di diverse associazioni sul territorio.

il vaccino contro HPV è un veleno mortale.
http://www.assis.it/e-lecito-nascondere-le-prove-sui-danni-causati-dal-vaccino-antihpv/
https://www.corvelva.it/it/approfondimenti/pubblicazioni/reazioni-avverse-da-vaccino-hpv.html
i casi di Papilloma virus sono pochissimi per giustificare una vaccinazione di massa di “vergini sacrificali”.
Per di piu possono essere curati senza dover subire i danni del vaccino.
Gentilissimo lettore, guardi questi video…sono realizzati da adolescenti…abbiamo tanto da imparare da loro, noi adulti!
https://youtu.be/_8cSOCWjSUQ
https://youtu.be/gtfoP3TPhXw